- Строение кожных покровов
- Эпидермальные влагоудерживающие структуры кожи
- Заболевания, ведущие к обезвоживанию кожи
- Внешние факторы, влияющие на обезвоживание
- Причины сухости кожи
- Ксероз кожи.
- Ксероз на фото с описанием симптомов.
- Ксероз – что его вызывает?
- Причины ксероза
- Диагностика ксероза кожи
- Заболевания, сопровождающиеся ксеродермией
- Локализация ксероза
- Стадии развития ксероза
- Классификация
- Клиническая картина
- Осложнения
- Прогноз
- Профилактика ксеродермии
- Диета при ксерозе
- Правила ухода
- Лечение ксероза кожи (сухости кожи)
- Гигроскопичные хумеканты
- Пленкообразующие хумеканты
- Улучшение гидратации кожи
- Методы увлажнения кожи
- Причины ксероза кожи у детей и взрослых
- Ксероз у младенцев
- Пигментная ксеродерма.
- Диагностика заболевания-синдром сухого глаза. Лечение.
Строение кожных покровов
Для того, чтобы понять, зачем увлажнять кожу, а также почему трескается, чешется и шелушится кожа и что с этим делать, необходимо разобраться в строении кожных покровов и их функциях.

Кожные покровы состоят из эпидермиса, дермы и подкожно-жировой клетчатки.
- Кожица (эпидермис) содержит пять слоев: базальный, шиповатый, зернистый, блестящий, роговой. Последний отторгается по мере роста остальных слоев.
- Дерму составляют два слоя: сосочковый и сетчатый. В сетчатом слое имеется множество нервных окончаний, сосудов, несущих кровь и лимфу, железы, а также волокна коллагена, эластина и волосяные фолликулы. Именно благодаря эластину и коллагену кожные покровы имеют определенную эластичность и прочность.
- В состав подкожно-жировой клетчатки включены жир и волокна соединительной ткани. В этом слое скапливаются необходимые питательные вещества. Клетчатка помогает регулировать температуру тела, а также является защитой для внутренних органов.
Кожные покровы выполняют следующие функции:
- Барьерная – эпидермис препятствует проникновению микроорганизмов, а также ультрафиолета, благодаря содержанию в нем меланина. Поверхностный слой является защитой от различных повреждений: химических, механических, задерживает необходимую организму воду и не пропускает внутрь лишнюю жидкость.
- Дыхательная – проникновение кислорода через кожицу и выделение углекислого газа.
- Экскреторная – выведение с потовым секретом солей, различных продуктов обмена и лекарственных препаратов.
- Терморегуляторная – поддержание необходимой температуры тела за счет выведения потового секрета и выделения тепла.
- Рецепторная – в сетчатом слое дермы расположено множество нервных окончаний, которые помогают ощущать температуру, давление, боль и т.п.
- Эндокринная – образование витамина D под влиянием солнечного света, а также накопление некоторых гормонов.
- Водно-солевой обмен при выведении потового секрета.
- Кожные покровы являются одним из кровяных депо. В сосудах может скапливаться до литра крови.
- Иммунная – иммунные клетки, расположенные в коже, помогают захватывать, распознавать и переносить антиген для возникновения иммунной реакции.
Эпидермальные влагоудерживающие структуры кожи
1. Натуральный увлажняющий фактор (natural moisturizing factor, NMF) — это целый комплекс органических молекул на поверхности корнеоцитов, обладающий способностью связывать воду. К нему относятся свободные аминокислоты (40%); пироглутамат натрия (12%); мочевина (7%); аммиак, креатинин и др. органические соединения (17%); магний (1,5%); калий (4%); кальций (1,5%); натрий (5%); молочная и лимонная кислоты, ионы хлорида и фосфата (12%). Нарушение их баланса влечет за собой изменение состава NMF и, как следствие, неспособность кожи удерживать влагу. От количества влаги, связанной с NMF, зависит и эластичность рогового слоя. Доказано, что в жирной и нормальной коже больше NMF, чем в сухой.
Снижение синтеза филагрина, которое наблюдается, в частности, при ихтиозе и атопическом дерматите, приводит к уменьшению содержания аминокислот в составе NMF и уменьшению водоудерживающей способности кожи. Так как для работы ферментов, участвующих в гидролизе филагрина, необходимо достаточное количество влаги, при развитии сухости рогового слоя образование аминокислот NMF также снижается. В результате получается замкнутый круг, приводящий к хронической сухости кожного покрова.
Минеральный состав натурального увлажняющего фактора меняется в зависимости от времени года, и именно эти изменения вызывают снижение влажности рогового слоя в зимний период. В частности, в зимний период в роговом слое значительно понижается уровень калия, натрия, хлоридов и солей молочной кислоты.
При частом умывании горячей водой с мылом из NMF могут вымываться аминокислоты и минеральные вещества, что тоже приводит к развитию ксероза. Наиболее опасно сочетание «вымачивания», например длительного нахождения в горячей ванне, и воздействия растворителей и агрессивных поверхностно-активных веществ (ПАВ). Опасность ПАВ заключается в том, что они способны взаимодействовать с липидными пленками, поскольку в них, как и в полярных липидах, есть два участка — гидрофобный и гидрофильный, поэтому они могут встраиваться в липидный слой, обращаясь к ним своими гидрофобными «хвостами». При этом головы молекул ПАВ группируются вместе так, что в липидном слое оказываются гидрофильные, проницаемые для воды участки. Таким образом, первым следствием воздействия ПАВ на роговой слой является дегидратация липидных мембран, так называемый «Wash-Out-Effect» — эффект вымывания собственных липидов.
Длительное воздействие анионных ПАВ способствует их более глубокому проникновению вплоть до зернистого слоя эпидермиса, что приводит к разрушению клеточных мембран гранулоцитов — гранул Орланда, являющихся основной фабрикой межклеточных липидов. В результате снижается синтез липидов, необходимых для склеивания корнеоцитов.
Именно поэтому любые косметические процедуры, сопровождающиеся «отмачиванием» кожи с последующим ее очищением, должны завершаться применением увлажняющих средств на основе NMF
2. Эпидермальные межклеточные липиды (липидный барьер) — состоят из холестерола, церамидов и ненасыщенных жирных кислот (омега-3, омега-6), количество которых находится в строго определенной пропорции по отношению друг к другу. Если корнеоцит содержит лишь 3% липидов, то межклеточный цемент — 80%. По биохимическим данным в межклеточном матриксе обнаруживаются: церамиды — ~40%, свободные жирные кислоты — ~20%, холестерин и его эфиры — ~10%, холестерол — ~15%, фосфолипиды — ~5%, сквален — ~10% [4]. Холестерин предотвращает избыточную ригидность и ломкость слоя церамидов. Свободные жирные кислоты расположены вокруг церамидов в липидном слое и способствуют поддержанию водоотталкивающей функции кожи, защищают водорастворимые компоненты рогового слоя от выщелачивания вследствие образования водно-масляной эмульсии [4, 9]. Если эта пропорция меняется, липидная прослойка между роговыми чешуйками нарушается и, как следствие, нарушается барьерная функция, влага испаряется более интенсивно. Пытаясь предотвратить избыточную потерю влаги, кожа замедляет процесс физиологической десквамации, и клетки начинают скапливаться на поверхности. Внешне это проявляется избыточным шелушением, утолщением рогового слоя, сероватым оттенком. Ярким примером такого процесса является себорея. При себорее в кожном сале уменьшается концентрация линолевой кислоты, что также приводит к нарушению целостности кожного барьера и возникновению адаптивной реакции в виде увеличения количества роговых клеток.
Среди липидов поверхности кожи выявляются эпидермальные липиды и липиды сальных желез. Эпидермальные липиды составляют меньшую часть. Главные компоненты эпидермальных липидов — свободный холестерин и его эфиры — образуются при распаде оболочек клеток рогового слоя. Доказано, что эпидермальные липиды поверхности кожи не оказывают большого влияния на гидратацию кожи, но представляют собой ограничивающую мембрану для водного обмена.
Интересно, что липидный состав рогового слоя неоднороден. Концентрация фосфолипидов уменьшается по направлению к поверхности, тогда как содержание нейтральных липидов и церамидов, наоборот, повышается.
Изменение состава эпидермальных липидов происходит при многих заболеваниях: атопическом дерматите, псориазе, контактном дерматите, себорее, а также при некоторых физиологических процессах. Например, при атопическом дерматите в коже нарушен обмен жирных кислот, а при ихтиозе наблюдается их снижение. В результате формируется неполноценный защитный гидролипидный слой, что также приводит к траскутанной потери воды и облегчению проникновения аллергенов и ирритантов.
3. Кожное сало. Функциональное значение кожного сала очень велико, выделяясь из секреторного отдела сальных желез, заполняя их выводные протоки и устья волосяных фолликул, секрет распределяется по бороздкам кожи и неравномерно покрывает практически всю ее поверхность слоем 7–10 мкм. За одну неделю у здорового человека выделяется 100–200 г секрета сальных желез, а при себорее 300 г и более. На поверхности кожи кожное сало смешивается с секретом потовых желез и эмульгируется. Таким образом, формируется тонкая водно-липидная эмульсионная пленка (sebum). Водно-липидная мантия подобно восковому налету предохраняет от избыточного солнечного излучения, переувлажнения, вредных воздействий внешней среды, инфекций, препятствует испарению воды и высвобождает глицерин, который связывает воду из атмосферного воздуха и удерживает у поверхности кожи.
4. Кератин — конечный продукт жизнедеятельности эпидермиса, характеризуется стойкостью по отношению к механическим, физическим и химическим факторам. По мнению некоторых авторов, кератин, как все белки, является коллоидом — в воде набухает и связывает молекулы воды.
При нарушении одной или нескольких влагоудерживающих структур (дефицит компонентов, структурные изменения и т. д.) уровень воды в роговом слое падает. Происходит нарушение его структуры, что влечет за собой и нарушение барьерных свойств. Это означает, что роговой слой перестает быть непроницаемой преградой для воды и ее испарение усиливается. Через нарушенный барьер могут легче проникать микроорганизмы, химические факторы агрессии, которые дополнительно поддерживают раздражение и воспаление кожи. Сухость кожи — неизменный симптом различных кожных заболеваний, таких как атопический дерматит, псориаз, экзема и т. д. В последние годы стала преодолеваться необоснованная позиция среди практикующих врачей, касающаяся пренебрежения таким важным аспектом, как уход за кожей и восстановление ее барьерных функции у больных дерматозами. Поэтому во второй части статьи речь пойдет не только о вспомогательной терапии космецевтики во время обострения, но и об очень важном вопросе — закреплении ремиссии путем активного восстановления целостности кожи и ее нормальной функции с помощью лечебно-косметических средств.
Заболевания, ведущие к обезвоживанию кожи
Заболевание покрова тела – следствие других болезней. Причины обезвоживания прячутся в следующем:
- Грибковые инфекции, микозы.
- Хронический дерматоз, псориаз.
- Экзема, появление гнойников и чешуек, которые сопровождаются сильным зудом, жжением.
- Ихтиоз – наследственное нарушение ороговения кожи. Данное заболевание – крайняя стадия ксероза.
- Хроническое воспаление кожи, атопический дерматит.
- Дерматозы, провоцирующие нарушения ороговения кожи. Чаще поражаются ладони и подошвы.
- Нарушение процессов отшелушивания, фолликулярный кератоз.
- Болезнь Дарье-Уайта, фолликулярный вегетативный дискератоз.
- Возрастные изменения организма. Клетки эпидермиса стареют, обмен веществ замедляется. Это становится причиной пересыхания и обезвоживания кожи.
- Особенности структуры кожи, тонкий защитный слой.
- Авитаминоз организма, недостаток полезных веществ и минералов.
- Регулярное и длительное применение гормональных препаратов, провоцирующих изменения процессов жизнедеятельности.
Ксероз появляется также вследствие заболеваний почек, при недостатке в организме необходимых витаминов и минералов, циррозе печени, хронических интоксикаций. Поэтому при стойком пересыхании рук, не исчезающем при увлажнении кремами, следует пройти комплексное обследование организма. Подобный дискомфорт может свидетельствовать о серьёзных заболеваниях либо развитии патологий.

Внешние факторы, влияющие на обезвоживание
Покраснения, шелушение кожи вызывается не только внутренними процессами организма. Другая причина – влияние внешних факторов. Сюда относятся:
- Обветривание, холод, повышенная температура воздуха, недостаточная влажность, облучение тела ультрафиолетовыми лучами, длительное нахождение на солнце.
- Чрезмерное контактирование с водой, частый приём ванн, слишком высокая температура воды. Также к обезвоживанию приводит использование гигиенических средств в больших количествах: гелей для душа, мыла, пенок, шампуней. Также работа с моющими химическими средствами во время уборки.
- В холодный период в нагретых помещениях исчезает влажность воздуха. Это приводит к пересыханию кожного покрова.
- После процедур в косметических салонах: пилинга, омолаживания, глубокой чистки кожа приобретает сухость, начинает шелушиться.
- Недостаточное употребление воды в течение суток. Эксперты рекомендуют пить 2,5 литров чистой воды в день. Это предотвратит пересыхание и обезвоживание кожи, ускорит метаболизм и обмен веществ.
- Нарушение режима дня. Регулярные недосыпания и переутомляемость приводят к истощению организма, снижению иммунитета, чувствительности к вирусам. На этой почве происходят нарушения структуры кожи.
- Косметические средства, основа которых – этанолосодержащие вещества.
- Вредные привычки – курение, чрезмерное употребление алкогольных напитков и вредной пищи.
Часто для устранения ксероза достаточно устранить внешние климатические условия, химические раздражители. Если пересыхание кожи остается, то следует обратиться к врачу, провести комплексное обследование организма. Сухость и обезвоживание кожного покрова могут сигнализировать о развитии серьёзных болезней. Данные проявления характерны при сахарном диабете, изменённом обмене веществ, а также при нарушении работы щитовидной железы.
Чрезмерное пересыхание кожного покрова также обусловлено генетическими особенностями, наследственной особенностью организма. Сухость и изменения эпидермиса появляются у детей в возрасте от двух до шести лет по причине снижения выработки кожного сала, выполняющего увлажняющую функцию. Пересушенная кожа лица, коленей и локтей наблюдается у людей с тонким слоем эпидермиса.

Наследственный ксероз проявляется в виде ихтиоза – ороговения кожной поверхности, эпидермического верхнего слоя. Сенильный вид нарушения наблюдается при старении кожи. У женщин явление происходит при климаксе, гормональной перестройке организма.
Причины сухости кожи
Известно, что человеческий организм на 90% состоит из воды, поэтому нормальное протекание всех жизненно важных процессов без влаги просто невозможно. Если в силу каких-либо обстоятельств из организма уходит влага, то это может привести к метаболическим расстройствам, что автоматически отразится на состоянии эпидермиса и на здоровье в целом. Практически во всех случаях ткани организма резко реагируют на обезвоживание увяданием, истончением, шелушением.
Основные причины можно разделить на внешние и внутренние.
Внешние причины:
- окружающая среда – действие низких температур, ветра, солнечного излучения, в том числе ожоги ультрафиолетом, и пр.;
- воздействие химических веществ – вредные привычки (никотин, спиртные напитки), избыток хлора в воде, агрессивные моющие средства, щелочи и пр.;
- присутствие инфекций – грибковой, микробной и даже вирусной – кожные заболевания, системные патологии.
Внутренние причины:
- недостаток минералов и витаминов (в особенности ретинола, токоферола, витамина D, цинка, кальция и пр.);
- дисбаланс гормонов – понижение количества эстрогенов у представительниц женского пола, либо тестостерона – у мужского пола. Перестройки гормонального фона во время беременности, в климактерическом периоде, а также заболевания, связанные с гормональными нарушениями: патологии щитовидной железы и пр.;
- некоторые заболевания нервной системы, невриты;
- наследственные заболевания – врожденные нарушения обмена, ихтиоз и пр.
Сухость кожи может быть как отражением физиологических изменений организма (например, старения, менопаузальных изменений вследствие значительного снижения содержания в крови эстрогенов), так и болезненных состояний. Среди них наиболее важны следующие.
- Состоянии, сопровождающиеся обезвоживанием: острые кишечные инфекции с потерей жидкости при рвоте и диарее, длительное применение диуретиков или слабительных средств, ожоги с потерей плазмы с ожоговой поверхности, обезвоживание вследствие недостаточного поступления воды в организм, при диабетических комах, обусловленных повышенным содержанием в крови глюкозы (кетоацидотическая и некетоацидотическая комы).
- Гипотиреоз (недостаточное содержание в крови гормонов щитовидной железы), часто у женщин старше 40 лет.
- Лихорадочные состояния, сопровождающиеся сухостью кожи в период подъёма температуры тела.
- Сухость кожи возможна при различных дерматитах.
- Отравления атропинсодержащими средствами, например красавкой.
Вышеперечисленный короткий список включает в себя основные причины иссушения покровных тканей, однако для точной постановки диагноза требуется более детальное исследование организма.
Сухость кожи тела может свидетельствовать о возрастных изменениях – банальном старении организма. Большинство людей замечают, что после 40-45 лет поверхность тела становится менее упругой и увлажненной. Причина этому – пониженная активность сальных желез, изменение количества гормонов в крови. Противостоять таким изменениям можно, определив особенности ухода за телом, внеся некоторые коррективы в питание и образ жизни.
Сухость кожи лица может объясняться неправильным уходом за ней. Часто женщины переусердствуют с гигиеническими процедурами, либо делают это неграмотно, постепенно понижая степень естественной защиты тканей. Со временем поверхностный слой начинает обезвоживаться. Недостаточный или чрезмерный уход, использование неподходящих косметических средств – всё это рано или поздно приводит к иссушению эпидермиса. Если вы не уверены, правильные ли средства для лица используете – обратитесь за помощью косметолога или дерматолога.
Сухость кожи рук, как и других частей тела, может быть следствием недостаточного употребления жидкости. Недостаток влаги – распространенная проблема, ведь многие люди считают обязательным употребление пищи, а вода почему-то отходит на второй план. При недостатке влаги подушечки пальцев могут сморщиваться, ухудшается состояние ногтей. Неспроста косметологи и диетологи рекомендуют выпивать не меньше полутора-двух литров жидкости в день, причем предпочтительнее пить воду, можно минеральную, но негазированную. Достаточное количество воды позволяет насытить организм влагой и своевременно вывести из тканей токсические вещества.
Сухость кожи ног можно объяснить нарушением функции сальных и потовых желез. У некоторых наблюдается повышенное потоотделение или грибок на ступнях, у других же такое нарушение проявляется чрезмерной стянутостью и иссушением поверхностного эпителия. Иногда причиной становятся различные дерматозы, бороться с которыми без консультации врача практически бессмысленно и бесполезно.
Сухость кожи головы также может быть результатом неправильного ухода. Частое мытье волос, неправильный шампунь, игнорирование головного убора в холодное время года, избыток ультрафиолета – все эти факторы негативно влияют на волосяной и кожный покров. Свою лепту в ухудшение состояния вносят хлорированная и излишне жесткая вода, морская вода, недостаток витаминов и прочие нюансы. Помочь в данной ситуации может доктор – косметолог, трихолог, дерматолог.
Зуд и сухость кожи – частый попутчик женщин в зимний период, и это не может быть простым стечением обстоятельств. Зима представляет собой тяжелое испытание для органов и тканей, а наличие других вредных факторов лишь подстёгивают и усугубляют ситуацию. Какие проблемные факторы подстерегают наш организм зимой:
- резкое колебание температур (мороз, теплое помещение);
- пониженный уровень влажности в помещении (отопление, обогреватели);
- обветривание кожных покровов, особенно холодным ветром;
- витаминный дефицит;
- недостаток питательных веществ;
- неправильное питание – обилие зимних праздников приводит к чрезмерному употреблению жирной и острой пищи, алкоголя.
Сухость и шелушение кожи часто является результатом злоупотребления спиртными напитками и, естественно, курения. Кожные покровы – это наиболее обширная ткань в нашем организме, которая может пострадать от неприемлемых человеческих привычек не менее чем, например, легкие или система очистки организма – печень. У людей некурящих и не злоупотребляющих алкогольными напитками поверхность тела гораздо меньше склонна к раздражению, более того, она меньше подвержена эффекту старения.
Сильная сухость кожи также может проявляться как следствие профессиональной деятельности: горячий воздух в цехах, химические испарения, обилие пыли в воздухе, кондиционеры – всё это также может провоцировать иссушение поверхности кожных покровов. Работа в таких условиях требует дополнительной защиты и усиленных методов увлажнения тканей. Поддержание водного баланса в данной ситуации является крайне важным и необходимым.
Диабет появляется вследствие нарушения обмена веществ, что не может не отразиться на состоянии эпидермального слоя. Большинство страдающих диабетом рано или поздно замечают, что некоторые участки кожной поверхности становятся сухими, теряют эластичность, появляется зуд. Часто состояние усугубляется присоединением грибковой или бактериальной инфекции, появляются гнойники и абсцессы.
Все это происходит из-за нарушения питания тканей, что значительно повышает опасность инфицирования. Сразу следует отметить, что восстановить степень увлажненности и вылечить кожные повреждения при сахарном диабете достаточно сложно. Поэтому диабетикам необходимо приложить максимум усилий, чтобы не допустить пересушивания и инфицирования тканей. Во время мытья следует пользоваться не мылом, а специальным увлажняющим гелем. Мочалка должна быть мягкой, не вызывающей раздражение и покраснение тела.
Из-за опасности присоединения молочницы важно поддерживать естественный уровень микрофлоры в кишечнике, в половой сфере, на кожных покровах. При появлении неприятных симптомов обязательно нужно обратиться к врачу, ведь без лечения основного заболевания – сахарного диабета – восстановить баланс и трофику тканей невозможно.
Аллергия чаще всего сопровождается сыпью – это наиболее распространенное её проявление. Однако часто одновременно с сыпью или после неё наблюдается обезвоживание наружных слоев. Лечить такое состояние нужно изнутри.
Что представляет собой аллергия? Это своеобразная реакция организма на определенный вид аллергена – пищевой продукт, лекарственное средство, предметы обихода и пр. Это состояние ещё называют повышенной чувствительностью организма. Симптомы аллергии могут возникнуть сразу, либо на протяжении 2-х суток после контакта с аллергеном. Наиболее частыми признаками являются ощущение зуда, отечность тканей, покраснение, высыпания. Если вы заметили, то все проявления так или иначе касаются кожных покровов, поэтому дальнейшее обезвоживание поверхностных тканей может быть следствием нарушения их питания и процессов обмена в них.
При любых аллергических проявлениях нужно без промедлений обратиться к аллергологу или дерматологу. Важно определить, что именно вызывает аллергию и устранить данный фактор. Дальнейшее восстановление функции кожных покровов также должно проходить под контролем доктора, который назначит не только средства наружного воздействия, но и препараты для общего восстановления обмена веществ
Изменения состояния поверхностного эпителия – характерный симптом климакса. Эти изменения могут быть разными: у одних женщин это повышение сальности, усиление потоотделения, а у других – увядание и обезвоживание тканей. Все эти признаки чаще всего означают одно – то, что в организме начинают происходить возрастные процессы.
Климактерический период – время очередной перестройки гормонального фона, когда происходит снижение продукции эстрогенов. Как результат – нарушается синтез мукополисахаридов в тканях, что, в свою очередь, негативно влияет на выработку коллагена – основного составляющего молодости кожных покровов.
За начальные несколько лет этого периода ткани могут утратить до 30% коллагена. Между волокнами коллагена находится гиалуроновая кислота, призванная удерживать влагу. При снижении количества таких волокон количество гиалуроновой кислоты также уменьшается, вследствие чего ткани становятся всё менее эластичные, появляется вялость и дряблость.
Помимо прочего, дефицит эстрогенов ведет к понижению функции сальных желез, что только ухудшает ситуацию.
Изменения, происходящие во время климакса, снижают защитные свойства кожной поверхности, в связи с чем увеличивается опасность развития дерматитов и различных инфекционных поражений кожи.
Помочь улучшить состояние организма в климактерическом возрасте может помочь только медицинский специалист, назначив заместительную гормональную терапию. Чаще всего лечение заключается в приеме и наружном использовании эстрогенсодержащих препаратов.
Гипотиреоз – понижение продукции тиреоидных гормонов щитовидной железой. При таком заболевании часто проявляются такие симптомы, как слабость, сонливость, ухудшение памяти. Поверхность тела чаще бледная, сухая, шелушащаяся; волосы тусклые, ломкие, склонны к выпадению. Могут возникать периферические отеки. Специфических признаков гипотиреоз не имеет, поэтому пациенты обычно приходят к доктору далеко не сразу. Многие длительный период времени не понимают, почему у них возникают проблемы с волосами, ногтями, кожей и самочувствием.
Бороться с такими проблемами, не приступив к лечению гипофункции щитовидки, практически бессмысленно. Поэтому немаловажно вовремя начать лечение гипотиреоза, с назначением специальных лекарственных средств, корректирующих уровень гормонов в организме. При тяжелой дисфункции железы приходится принимать гормональные замещающие препараты – такая терапия порой может продолжаться на протяжении всей жизни пациента.
Особое внимание при гипотиреозе необходимо уделить диете. О правилах такой диеты, восстанавливающей баланс кожных покровов, мы поговорим несколько позже.
Сухие руки, ступни и лицо в послеродовом периоде обычно наблюдаются вследствие изменения гормонального фона, что связано с прекращением беременности и рождением ребенка. У многих гормональный баланс восстанавливается быстро, у некоторых – медленно, поэтому кожные проблемы могут беспокоить ещё несколько месяцев после родов. Если ситуация критическая, то можно сдать анализ крови на гормоны и проконсультироваться с доктором. Возможно, что врач назначит какие-либо корректирующие препараты.
Еще одной причиной появления проблемы может быть недостаток витаминов. И это очень распространенное явление: сначала беременная женщина отдавала все полезные вещества из своего организма будущему ребенку, потом – те же вещества переходили к малышу с молоком матери. Необходимо учитывать ещё и то, что диета кормящей мамы особыми разнообразием не отличается. Нужно тщательно выбирать продукты, которые можно или нельзя употреблять кормящей женщине.
И третья возможная причина – это недостаточное употребление жидкости. В период беременности в тканях накапливалось достаточно много влаги, и теперь организм от неё избавился. Более того, жидкость теряется и с грудным молоком. Это означает, что употребление чистой воды следует увеличить.
Ощущение стянутости после душа, шелушение или даже покраснение поверхности тела может объясняться многими причинами:
- хлорированная вода;
- слишком жесткая вода;
- слишком агрессивное для вашего тела моющее средство, мыло, гель для душа;
- гипофункция сальных желез;
- нарушения обменных процессов;
- недостаток витаминов;
- неправильный уход за телом;
- чрезмерное увлечение загаром;
- другие факторы.
Спровоцировать высушивание наружных тканей может слишком горячая вода и длительное нахождение под душем с применением мыла или специальных гелей. При мытье мы смываем не только грязь, пот, жир и отшелушенный эпителий. Одновременно смывается и защитная пленка, покрывающая кожную поверхность. Особенно большой вред представляет хлорированная вода в водопроводе или бассейнах.
Не рекомендуется переусердствовать и в бане или сауне. Горячий воздух, тепловые процедуры способствуют испарению большого количества влаги с поверхности тела, а это означает, что ткани становятся суше.
Учитывая все это, можно противостоять обезвоживанию поверхности тела после принятия водных процедур.
Ксероз кожи.
Ксероз, он же ксеродермия – симптом, основными признаками которого являются — сильная сухость кожи, ее шероховатость, а иногда и наличие на коже отрубевидных чешуек.
Главная причина сухости кожи кроется в нарушении работы сальных желез (гипофункция). Недостаток, или отсутствие выработки кожного сала (жира), которое собственно является защитным слоем кожного покрова от агрессивной внешней среды, а также, которое поддерживает водный баланс кожи, приводит к пересыханию кожи и ее уязвимости перед различными инфекциями. При недостатке кожного сала в необходимом количестве, кожа не только пересыхает, она также стягивается, шелушатся, морщинится.
Замечено, если у человека кожа сухая и очень сухая, морщины у него появляются гораздо раньше, когда иных признаков старения даже и не видно. Конечно, не последним фактором, который приводит к преждевременным морщинам кожи, являются солнечные лучи, которые дополнительно сушат кожные покровы.
Ксероз на фото с описанием симптомов.

Ксероз на руках фото

Ксероз на лице у женщины

Ксероз на локтях

Ксероз на лице

Ксероз на пятках

Ксероз на руках и пальцах рук

Ксероз на лице у человека
Ксероз – что его вызывает?
Было доказано, что к сухости приводят три основных дефекта кожи:
Недостаток защитных липидов кожи
Клетки рогового слоя соединены друг с другом с помощью эпидермальных липидов. Эти липиды необходимы для поддержания здорового состояния кожи: они создают ее защитный барьер и удерживают влагу. Когда липидов нет, кожа может стать сухой, может возникнуть ощущение уплотнения и огрубения.
Недостаток природных увлажняющих факторов (ПУФ)
В дополнение к мочевине, в коже присутствуют несколько других природных увлажняющих факторов (ПУФ). К ним относятся ПКК, молочная кислота, соли и сахары. Как и мочевина, эти природные увлажняющие факторы подтягивают и удерживают влагу вблизи рогового слоя (верхнего слоя кожи), предотвращая его сухость, шелушение и повреждение.
Неэффективность собственной системы увлажнения кожи
Аквапорины – это микроскопические водные каналы, расположенные в клеточных мембранах, которые контролируют транспорт воды внутрь клетки и наружу.
Аквапорины образуют систему, которая передает влагу через различные слои эпидермиса кожи.
Когда в коже не хватает липидов или других природных увлажняющих факторов, она становится сухой и поврежденной Сниженный уровень влаги в связи с уменьшением количества аквапоринов.
Факторы, вызывающие сухость кожи
Некоторые внешние факторы провоцируют описанные выше физиологические изменения, которые могут привести к ксерозу:
• Сухая кожа характерна чаще для условий пониженной влажности воздуха, что случается в зимнее время, а иногда и во время жаркого лета.
• Частая очистка, особенно постоянное мытье, часто вызывает разрушение естественного барьера кожи. Опасность возрастает при использовании агрессивных очищающих и моющих средств.
• Солнечные лучи могут вызвать сухость кожи, а ультрафиолетовые лучи повышают скорость испарения с поверхности кожи, в длительной перспективе может привести к преждевременному старению кожи, влияет на ее способность поддерживать необходимый уровень увлажнения.
Внутренняя среда кожи – возраст, обезвоживание, питание, медикаментозное лечение и заболевания
• Исследования показали, что концентрация липидов в роговом слое с возрастом уменьшается. Это может привести к сухости, связанной с возрастом.
• Обезвоженный организм не может себе позволить поставлять воду к коже.
• Способ питания важен, так как для здоровой кожи необходимо поступление природных липидов, ПУФ и питательных веществ.
• Некоторые лекарства, особенно диуретики, вызывают обезвоживание организма, что, в свою очередь, может привести к сухости кожи.
• Заболевания кожи, такие как атопический дерматит, псориаз и диабет, характеризуются симптомом сухой кожи.
Факторы внешней среды, такие как холод, могут вызвать физиологические изменения. Не нужно мыться слишком часто, это может разрушить природный барьер кожи. Лекарственные средства могут обезвоживать организм.
Причины ксероза
Ксероз – это патология, обусловленная снижением содержания влаги в роговом слое эпидермиса. Уменьшение количества жидкости в этом слое приводит к увеличению ее продукции нижележащими слоями. Метаболизм замедляется, что ведет к тусклости эпидермиса. Данный патологический процесс влечет за собой нарушение барьерной функции. Любые микроорганизмы, химические и механические факторы способны нанести вред организму. Такое состояние чаще наблюдается в пожилом и среднем возрасте.

Так почему же трескается, шелушится и чешется кожа? Проблемы сухой кожи могут возникнуть по следующим причинам:
- Вследствие воздействия внешних факторов.
- Конституционально обусловленная сухость.
В первом случае сухость и зуд кожи по всему телу, ее шелушение и покраснение обуславливают следующие факторы:
- климатические (ветер, холод, высокая температура, сниженная влажность воздуха, избыточное ультрафиолетовое излучение и др.);
- гигиенические (чрезмерное использование мыла, гелей для душа, скрабов, мытье слишком горячей водой или слишком частые контакты с водой, злоупотребление ваннами);
- бытовые (в жарко натопленных помещениях в холодное время года теряется влажность);
- лечебные (шелушение и сухость после пилинга (отшелушивание рогового слоя) и дермабразии (омоложение кожи), вследствие использования ретиноидов и препаратов азелаиновой кислоты наружно);
- возрастные изменения (старение клеток эпидермиса, ухудшение обмена веществ);
- дефицит потребления воды.
Если изменения в уходе за кожей и исключение неблагоприятных факторов внешней среды не решают проблему, вам необходимо обследоваться у врача, поскольку ксероз вкупе с другими симптомами может свидетельствовать о развитии серьезного заболевания, при котором сухие кожные покровы — лишь надводная часть того опасного «айсберга», который скрывается в вашем организме. Например, шелушащаяся сухая кожа, зуд, появление отеков и гнойничков сообщают о неполадках с обменом веществ — сахарном диабете, гипертиреозе (недостаточной функции щитовидной железы).
Конституционально обусловленная сухость может возникнуть вследствие наследственных или физиологических особенностей. Физиологические изменения проявляются сухим эпидермисом в возрасте 2-6 лет. Причина – снижение синтезируемого сальными железами кожного сала. Сухость эпидермиса на лице, спине, кистях и голенях можно наблюдать у женщин с тонким и белым эпидермисом. Наследственно обусловленный конституциональный ксероз наблюдается при ихтиозе (нарушенное ороговение поверхностного слоя эпидермиса).
Сенильный ксероз – патология, обусловленная снижением влаги в эпидермисе при старении. Данное состояние может проявиться в период пременопаузы, в климактерический период, вследствие прекращения синтеза гормонов яичниками.
К возникновению рассматриваемой патологии наиболее подвержены следующие группы населения:
- Лица в возрасте старше 65 лет.
- Люди, часто и длительно контактирующие с водой.
- Жители местности с низкой влажностью или проживающие в местах с холодным климатом.
Ксероз классифицируется по следующим критериям:
- Сухой эпидермис с хорошим тонусом – в этом случае поверхность эпидермиса гладкая, с должной эластичностью и матовым оттенком. Морщины на таком эпидермисе отсутствуют. Но при малейшем воздействии раздражающих факторов кожные покровы теряют эластичность. Такой эпидермис требует постоянного ухода. Характерна для лиц молодого возраста.
- Сухой эпидермис со сниженным тонусом – поверхность тонкая, рано появляются мелкие морщины в области глаз и рта. Такой покров требует особенного, современного косметического ухода, обычные средства, в данном случае, не помогут.
Диагностика ксероза кожи
Включает в себя сбор анамнестических данных, позволяющих установить первопричину сухости, осмотриваются пораженные участки кожи, имеющие характерный вид: сухая, шероховатая, в виде отрубевидных чешуек, преимущественно на разгибательных поверхностях конечностей. При необходимости проводится комплекс лабораторных и инструментальных диагностических мероприятий, в каждом случае определяемый индивидуально.
Заболевания, сопровождающиеся ксеродермией
Следующие патологические состояния могут вести к зуду, сухости, шелушению и покраснению кожных покровов:
- атопический дерматит;
- ихтиоз;
- стресс;
- псориаз;
- гиповитаминоз А, РР;
- сахарный диабет;
- гипотиреоз;
- экзема;
- волосяной кератоз;25
- почечная недостаточность;
- себорея;
- аллергический ринит;
- дистрофия;
- хроническая интоксикация;
- болезнь Шегрена.
Локализация ксероза
Пересыхание и обезвоживание эпидермиса возникает на разных участках тела. Чаще других страдают руки, подвергаясь повышенному контакту с холодом, ветром, химическими моющими средствами.
Кожа головы.
Обезвоживание кожи головы часто встречается в холодный зимний период. На плечах человек обнаруживает хлопья желтоватого оттенка, напоминающие перхоть. Это связано с нарушенным функционированием сальных желез. Увлажнить кожу в этом случае поможет правильное питание и диета. Нормализация сального покрова происходит изнутри. В меню должны входить жирные кислоты и рыба, преимущественно жирных сортов.
Для мытья головы и очищения волос лучше подбирать мягкие средства. Врачи рекомендуют использовать такую маску: одну столовую ложку мёда соединить с оливковым маслом, затем добавить 90 мл кипятка. Тщательно перемешать, остудить и наносить на кожу головы. Выждав 15 мин., вымыть волосы шампунем. По окончании любой процедуры мытья волосы нужно ополаскивать раствором яблочного уксуса.
Поверхность рук.
Обезвоживание поверхности рук становится следствием недостаточного ухода, плохого питания либо естественного старения. Также ксероз на руках может указывать на возникновение патологий в организме. Для предотвращения сухости стоит надевать тёплые перчатки в зимние морозы, а также помнить о солнцезащитных средствах летом. Домашнюю работу рекомендуется выполнять в защитных перчатках. Ежедневное втирание в кожу глицеринового крема, преимущественно на ночь, увлажнит поверхность рук, придаст эластичности, приятных ощущений.
Маски и компрессы для рук помогут бороться с обезвоживанием. Один из способов: нанести на руки картофельное пюре, надеть перчатки, выдержать два часа, затем тщательно смыть тёплой водой. Другой метод: два яичных желтка смешать с 30 мл меда, добавить третью часть стакана растительного масла. Нанести смесь на руки, дождаться полного высыхания, после чего убрать остатки ватой или спонжем. Существует множество других народных рецептов для устранения сухости на руках.

Обезвоживание кожи лица часто происходит по причине умывания холодной проточной водой. Рекомендуется для процедуры гигиены использовать тёплую воду и добавить в нее одну чайную ложку соды. Специальное молочко, а также лосьоны для умывания помогут очистить кожу, не допустив пересыхания. Данные вещества содержат увлажняющие компоненты, не допускающие обезвоживания. Правильное питание улучшит внешний вид благодаря улучшению здоровья изнутри.
Важно помнить о масках для лица, которые следует наносить после процедуры очищения и массажных движениях, улучшающих кровообращение. Известна масса народных рецептов составления масок для лица. Их использование позволит сохранить внешнюю привлекательность и здоровый вид.
Область вокруг глаз.
Обезвоживание зоны вокруг глаз создает дискомфортные ощущения, препятствует нанесению макияжа и декоративной косметики. Причиной ксероза могут быть аллергические реакции, результат неправильного питания, воспалительные процессы век, а также недостаточная выработка слезной жидкости. Чрезмерное количество косметических средств – ещё одна причина потери эластичности кожи. Декоративные вещества забивают поры, приводят к пересыханию век, зоны вокруг глаз.
Для предотвращения обезвоживания следует исключить конъюнктивиты, воспалительные процессы. Отказ от курения и чрезмерного употребления алкоголя благотворно скажется на внешнем виде. При отсутствии заболеваний глаз можно воспользоваться следующими рекомендациями:
- Ежедневно наносить специальные крема, увлажняющие область вокруг глаз.
- Для умывания использовать тоники и лосьоны, имеющие мягкую формулу, щадящие компоненты.
- Не умываться холодной проточной водой. Процедуру лучше выполнять, используя тёплую воду.
- Соблюдать правильное питание. Здоровая кожа – результат правильных, здоровых процессов организма. Исключение вредных веществ, употребление полезных микроэлементов и витаминов будет способствовать здоровому, привлекательному внешнему виду.

- Защита от прямых солнечных лучей, ультрафиолета. В летний период носите солнцезащитные очки, чтобы предотвратить обезвоживание кожи вокруг глаз, а также преждевременное появление морщин.
- Достаточное употребление жидкости. Врачи рекомендуют выпивать в день 2,5 литра воды. Это способствует увлажнению кожи, напитывает организм живительной влагой, ускоряет метаболизм.
Соблюдение вышеперечисленных правил поможет сохранить привлекательность кожи лица, защитить от губительного действия внешних факторов, раздражителей.
Роговично-коньюктивный ксероз.
Данное название также имеет медицинский термин «синдром сухого глаза». Происходит вследствие нарушения слезной пленки, неправильного распределения слез в глазном яблоке, процессов отмирания эпителиев роговицы. При длительных нарушениях развивается патология – синдром сухого глаза, известный в офтальмологии. Заболевание сопровождается жжением, болевыми ощущениями, неполным смыканием век, а также воспалительными процессами. Чаще встречается у стариков, чем у молодых людей.
Принципы лечения роговично-конъюнктивального ксероза сводятся к восполнению слезных жидкостей, применению искусственной слезы. Пациенту назначают комплекс витаминов, укрепляющих роговой слой и мышцы глаз. В прогрессирующей тяжёлой форме заболевания проводится хирургическая операция. Для предотвращения болезни следует проходить регулярный осмотр у врача-офтальмолога и окулиста. Назначенное лечение нужно соблюдать по разработанной схеме. Избегание вредных воздействий также поможет сохранить здоровье глаз.
Пересыхание ступней.
Обезвоживание у взрослых людей появляется на пятках. Огрубевшая кожа образует трещины, сквозь которые в организм проникает инфекция, бактерии, вирусы. Для предотвращения огрубелостей следует ухаживать за кожей ног, раз в неделю счищать огрубевший слой пемзой. Также ванночки с увлажняющими веществами и кремы для ног помогут справиться с пересыханием. Удобная обувь предотвратит натоптыши и мозоли, приводящие к огрубеванию.

Стадии развития ксероза

Развитие ксеродермии включает три стадии:
- 1 степень. Болезнь практически не проявляет себя. Дискомфортные ощущения наблюдаются после приема ванной или контакторе с неблагоприятной средой или агрессивными веществами. Жжение, сухость, стягивание кожи и зуд проходят после нанесения на кожу увлажняющих средств: лосьона, крема.
- 2 степень. На этой стадии структурные изменение кожи уже заметны. Помимо стянутости и сухости наблюдаются красные зудящие пятна, морщины, шелушение. Использование увлажняющих средств помогает облегчить состояние, однако не снимает симптоматику полностью.
- 3 степень. Признаки ксероза уже отчетливо заметны, заболевание нуждается в срочном лечении. Сухость и стянутость становятся болезненными, использование увлажняющих средств не приносит облегчения. На кожных покровах наблюдаются морщины, отделяемые чешуйки, трещины, красные пятна. Человек ощущает болезненный зуд. На этой стадии могут проявиться другие кожные заболевания: поражение стафилококковыми инфекциями, экзема, дерматиты. Наступает быстрое преждевременное старение кожи.
Классификация
С учетом причин, способствующих возникновению ксеродермии, данная форма патологии разделена на 3 вида. Итак, ксеродермия бывает:
- Приобретенная — появляется вследствии воздействия на кожу внешних неблагопиятных факторов. Ярким примером служит длительное лечение наружными или системными глюкокортикоидами («Бетаметазон», «Преднизолон»).
- Сенильная — является результатом естественного процесса старения. Кожный покров отличается повышенной сухостью, сморщенностью и пигментацией.
- Конституционная (атопическая) — ее развитие связывают с наследственной предрасположенностью, т.е. если в семействе ранее кто-то из родственников страдал от сухости кожи, то данная форма патологии передалась по наследству.
Обратите внимание! Чаще всего симптомы ксеродермии можно заметить на коже кистей рук, которые ежедневно подвергаются воздействию неблагоприятных факторов, в частности это контакт с бытовой химией.
Более подробно о симптомах и формах ксеродермии, которую еще называют обыкновенным или вульгарным ихтиозом, расскажет в следующем видеоматериале практикующий дерматовенеролог:
Клиническая картина
У новорожденных детей симптомов заболевания нет. Первые признаки пигментной ксеродермы начинают замечать в возрасте от 3 месяцев до 4 лет. В казуистических случаях дебют заболевания возможен в зрелом возрасте. В литературе имеются данные о появлении симптоматики у пациентов 25-30 лет.
Пигментная ксеродерма характеризуется сезонностью и стадийностью течения. Обострение заболевания происходит в солнечное время года (весна — ранняя осень). Первая стадия называется воспалительной и проявляется специфической триадой симптомов:
- фоточувствительность — непереносимость прямых лучей солнечного света;
- эритема — покраснение кожных покровов открытых участков тела после пребывания на солнце;
- очаги гиперпигментации — появление участков избыточной окраски.
Эритема кожных покровов носит стойкий характер. Она нередко сопровождается выраженной отечностью, шелушением и образованием небольших пузырьков с прозрачным содержимым. После стихания воспалительных процессов на месте эритемы появляются очаги гиперпигментации в виде светло- или темно-коричневых пятен разных размеров. В большинстве случаев они напоминают россыпь веснушек, но могут иметь большие размеры (лентиго).
Вторая стадия — пойкилодермическая. Она начинается в возрасте 3-7 лет и характеризуется выраженными изменениями кожных покровов в виде телеангиоэктазий (сосудистых «звездочек»), участков гиперкератоза с обильным шелушением, очагов атрофии и истончения кожи. Типичным проявлением второй стадии также является образование небольших гладких рубчиков белесоватого цвета с блестящей поверхностью. При внимательном осмотре участки атрофии кожи имеют неровный шероховатый вид и похожи на ожоговую поверхность.
Выраженные изменения кожных покровов приводят к ряду серьезных последствий:
- деформация наружного носа и носовых ходов, как следствие — затруднение дыхания;
- искривление рта;
- деформация ушей за счет атрофии хрящей;
- выпадение ресниц;
- выворот или заворот век.
У пациентов с пигментной ксеродермой сохраняются очаги гиперпигментации, а с прогрессированием заболевания появляются гипопигментированные пятна. Как правило, они локализуются на спинке и крыльях носа, на подбородке.
У 75-80% пациентов на второй стадии также определяются признаки поражения органа зрения: слезотечение и светобоязнь, блефарит, изъязвление конъюнктивы и ее воспаление, помутнение роговицы и появление на ней пятен. У 20% больных выявляются симптомы нарушения работы центральной нервной системы в виде снижения чувствительности, умственной отсталости, изменения согласованной работы мышц (атаксия) и снижения или отсутствия безусловных рефлексов (например, сухожильных).
В третью (опухолевидную) стадию заболевание переходит в подростковом возрасте. Для нее характерно появление на пораженных очагах доброкачественных или злокачественных новообразований различной формы и величины. Доброкачественные опухоли могут быть представлены папилломами, невусами, фибромами, ангиомами и имеют высокий риск онкологической трансформации. Нередко новообразования также выявляют на слизистой оболочке полости рта и носа.
Тяжелое клиническое течение имеет синдром Де Санктиса-Каккьоне. Его основные симптомы — нарушение умственного развития (идиотия) из-за уменьшения размеров головного мозга и черепа, карликовость и типичные кожные проявления пигментной ксеродермы. Дополнительными признаками синдрома является задержка полового развития и тяжелые нарушения работы нервной системы (парезы, параличи, атаксия). Кожные проявления у пациентов с синдромом Де Санктиса-Каккьоне появляются рано. Они ярко выражены, быстро прогрессируют и переходят в онкологические новообразования уже в детском возрасте.
Осложнения
Основное осложнение заболевания — появление кожных и висцеральных (внутренних) злокачественных опухолей. Наиболее высоким риском онкогенной трансформации обладают множественные бородавчатые новообразования. Частота возникновения злокачественных опухолей также коррелирует с тяжестью кожных патологических процессов. При раннем начале заболевания и его агрессивном течении онкологические новообразования появляются в подростковом возрасте (12-14 лет) и быстро метастазируют во внутренние органы.
Среди злокачественных опухолей чаще всего развивается плоско- или базальноклеточный рак, реже всего — меланома кожи или глаза. Описаны случаи возникновения более 50 различных вариантов онкологии: фибросарком, ангиосарком, гистиоцитом и других.
Заболевание также может приводить к выраженным деформациям лица (рта, носа, ушей). Как результат — социальная дезадаптация ребенка и психологические проблемы.
Прогноз
Качество и продолжительность жизни зависят от нескольких факторов, в первую очередь, от сроков обращения за медицинской помощью, постановки правильного диагноза и раннего начала комплексного лечения. При своевременной диагностике заболевания и постоянном динамическом наблюдении врачом-дерматологом или онкодерматологом прогноз относительно благоприятный.
При бородавчатых разрастаниях на коже, около 35% пациентов не доживают до совершеннолетия и погибают в возрасте 13-15 лет. Это связано с высокой тенденцией к озлокачествлению и быстрым метастазированием опухоли во внутренние органы.
При синдроме Де Санктиса-Каккьоне прогноз неблагоприятный. Агрессивное течение заболевания приводит к летальному исходу от онкопатологии еще в детском возрасте у 70% пациентов.
Профилактика ксеродермии

Профилактика сухости кожи необходима для защиты от рецидива приобретенной ксеродермии, также она помогает снизить неприятные последствия врожденного или сенильного типа заболевания.
- Мыться только в теплой, но не горячей, воде;
- При использовании чистящих средств надевать защитные перчатки;
- Применять натуральную косметику для мытья и гигиены;
- Следить за рационом;
- Избегать длительного контакта с УФ-лучами;
- Использовать солнцезащитный крем;
- Отказаться от косметических средств на спиртовой основе;
- Носить одежду из хлопка и шелка, отказаться от шерстяных или синтетических тканей.
Диета при ксерозе
Во время лечения необходимо исключить из рациона острые и соленые, жареные, а также копченые блюда. Пациенту необходимо пить много чистой (желательно ключевой) воды и натуральных соков, но от газированных напитков следует отказаться. Магазинные чипсы и сухарики, а также фаст-фуд также нужно убрать из основного меню. Пациент с ксерозом должен включить в рацион рыбу, орехи, сырые овощи, ягоды, фрукты, крупы. При обнаружении у себя каких-либо признаков ксеродермии необходимо обратиться к дерматологу.
Чтобы сухая кожа чувствовала себя лучше, стоит включить в меню эти продукты:
- морепродукты (содержат много полиненасыщенных жирных кислот);
- овощи и фрукты с богатым содержанием витамина С (антиоксидант, отвечающий за обновление кожи);
- овощи и фрукты красного и зеленого цветов (содержат бета-каротин, преобразующийся в витамин А. Это серьезный антиоксидант, не позволяющий клеткам разрушаться);
- чистая свежая вода (суточная норма женщин — от 30 мл на кг веса, мужчин — от 40 мл на кг веса в сутки).
Народные рецепты:
- Глицериновая ванна. Восстанавливает эпидермальный покров. В ванну с теплой водой добавляют 0,5 стакана натурального глицерина (не технического). Принимать 10-15 минут.
- Медово-масляная ванна. Литр молока подогревают без закипания. Добавляют туда 200 г натурального меда (не магазинного, лучше приобретать у пасечников). Смешивают и плавно вводят 1 столовую ложку миндального масла. Смесь выливают в ванну с теплой водой. Принимать — 10-15 минут. Смягчает кожу.
- Оливковая маска. Смешать по 2 столовые ложки масло оливок и меда. Нанести на влажную кожу после душа или ванной. Держать 20 минут. Смыть теплой водой. Смягчает и увлажняет кожу.
Правила ухода
Любая кожа требует внимательного ухода, но сухая – в особенности. Необходимо обеспечить грамотный и регулярный уход, который требует соблюдения нескольких условий.
- Утром вода смывает с лица весь жир, выделившийся за ночь из сальных желез, и лишает кожу защитного барьера, так необходимого ей в течение дня. Поэтому процедуру тщательного умывания лучше перенести на вечер.
- Сухое лицо нужно умывать водой комнатной температуры, а ванна или душ пусть будут тёплыми.
- Важное значение имеет качество воды. Её нужно прокипятить и остудить или использовать фильтрованную, талую или отстоявшуюся.
- Для умывания можно пользоваться лишь увлажняющим гелем или пенкой. Любое мыло должно быть исключено.
- Не следует тереть мокрое лицо полотенцем, лучше дать ему высохнуть или легонько промокнуть мягкой салфеткой.
- Очень сухая кожа лица требует особенно внимательного выбора косметических средства ухода. Если вы не делаете такие средства из натуральных продуктов, лучше покупать косметику известных производителей и, желательно, одной серии, с пометкой о предназначении её для сухой кожи. Необходимо отказаться от гелей и лосьонов с содержанием спирта. Он оказывает на кожу подсушивающее действие.
- Тщательно нужно подбирать декоративную косметику. И кремы, и пудры должны обладать увлажняющими свойствами и содержать защитные фильтры.
- Важно и как убрать макияж – его можно снимать только специальными, предназначенными для этого косметическими средствами. Не следует оставлять косметику на лице на ночь.
- Важно восполнять нехватку воды в организме. Ежедневное обильное питьё будет не только способствовать увеличению влажности кожи, но и выводить продукты метаболизма и токсины. Это поможет очищению кожи и приданию ей свежего и здорового вида. В сутки рекомендуется потреблять до двух литров воды.
- Сбалансированное питание – важная составная часть борьбы с сухой кожей. Увеличение в рационе фруктов и овощей способствует:
- своевременному очищению кишечника и скорейшему выведению токсинов из организма;
- получению организмом витаминов и полезных веществ, участвующих в оздоровлении кожи.
- Необходимо следить за уровнем влажности дома и на работе. Если в помещении слишком сухой воздух, то следует установить в нём увлажнитель, а также регулярно проветривать комнату.
- Не рекомендуется излишнее потоотделение, поэтому стоит задуматься над выбором вида спорта. Бассейны с хлорированной водой также оказывают негативное действие: перед купанием лучше нанести на кожу жирный крем.
Так как избавиться от сухой кожи на лице достаточно сложно, надо настроиться на длительный и систематический уход с соблюдением всех перечисленных рекомендаций.
Лечение ксероза кожи (сухости кожи)

Лечение сухой кожи (ксеродермии) включает в себя следующие пункты терапии:
1. Устранение первопричины сухости кожи;
2. Питание и увлажнение кожи;
3. Местное лечение сухих участков кожи;
4. Диету;
5. Соблюдение профилактических мер, предотвращающих пересушивание кожи.
Лечение ксероза кожи проводится на основании диагностики дерматолога, который должен установить причину данной патологии.
Если причина ксеродермии кроется в заболеваниях эндокринной, нервной, иммунной, ЖКТ и других систем, тогда терапия направляется на их лечение, и при правильных действиях, после избавления от тех заболеваний, работа сальных желез будет восстановлена автоматически.
связи с тем, что сухость кожи означает отсутствие на ней защитного слоя, кожу необходимо увлажнять и питать. Это необходимо делать для предотвращения попадания через микро-травмы эпидермиса в организм, или в сам слой кожи, болезнетворной микрофлоры, например – стафилококка, стрептококка и других бактерий. Если этого не сделать, тогда к сухости может присоединиться вторичная инфекция со своими осложнениями.
Увлажнение и питание кожи также придает коже эластичность, что способствует предотвращению появлений на коже трещин, растяжек, морщин. При увлажнении, убирается также и зуд кожи.
Однако помните, что увлажнять кожу многими дешевыми увлажняющими кремами нельзя, т.к. они вытягивают остаток влаги из без того, сухой кожи. Увлажнять кожу лучше всего средствами с содержанием таких веществ, как: растительные масла (оливковое, льняное, миндальное), животный жир (медвежий, борсучий), витамины А, Е и РР.
Самое же лучшее увлажнение кожи будет питье большого количества жидкости – до 3-4 литров в сутки. Лимонады при этом не должны преобладать в питье ?
Для своего мытья используйте средства без ПАВ (поверхностно-активных веществ), которые нарушают нормальное саловыделение, снимают с кожи защитную пленку, тем самым увеличивая сухость кожи.
Хорошо зарекомендовали себя гели для душа с эффектом увлажнения кожи, в состав которых входят различные масла, в.т.ч. эфирные. Также существует мыло с увлажняющим эффектом. Да, эти средства обычно дороже, но здоровье того стоит.
Благотворно на кожу воздействует и увлажнитель воздуха, особенно в зимний период, когда в жилых помещениях из-за отопления воздух пересушивается.
Для снятия зуда кожи можно выпить антигистаминное средство: «Супрастин», Кларитин», «Дипразин».
Для местного снятия зуда можно наложить на зудящую кожу повязку, смоченную в новокаин.
При сильном зуде можно наложить повязку из слабой гормональной мази — 1 % гидрокортизона.
При микротрещинках, чтобы не допустить попадание в организм инфекции, кожу желательно обеззараживать, обрабатывая ее мазями и кремами, на основе дегтя, нафталана.
При микробном поражении кожи: если на коже начинают образовываться различные корки зеленовато-желтого оттенка, эти участки можно обработать примочками из противомикробных средств: 0,25-0,5%-й нитрат серебра, «Бриллиантгрюн», «Риванол», 0,5-1%-й «Резорцин», раствором медного купороса. Но при первых таких симптомах, сразу к дерматологу!
Читать также Родинки (невус) – виды, удаление
Для снятия верхнего слоя чешуйчатого эпидермиса проводится кератолитическая терапия, в основу которой входит обработка кожи кремами и мазями с такими компонентами, как салициловая или молочная кислота, мочевина. Эти крема размягчают кожу, удаляют сальные пробки и отмершие чешуйки, способствуют нормализации дыхания эпидермиса.
Благотворно на поверхность кожи, т.е. при лечении сухости кожи (ксеродермии) воздействуют следующие процедуры:
- озонотерапия;
- мезотерапия;
- лечение кожи микротоками (дарсонвализация).
Гигроскопичные хумеканты
Гигроскопичные хумеканты воздействуют на клетки кожи. К этим веществам относятся: пирролидонкарбоновая кислота, гиалуроновая кислота, коллаген и молочная кислота. Молекулы этих веществ очень родственны кожным покровам. Гигроскопические хумеканты связывают между собой молекулы воды и надежно удерживают их в слоях кожи. Это самые незаменимые вещества при лечении сухости кожи тела. Также они восстанавливают уровень увлажняющего фактора в эпидермисе. Самым мощным гигроскопическим веществом является гиалуроновая кислота, которую добывают из кожи акул и петушиных гребней. Всего один грамм этого вещества может превратить в гель литр воды. Поэтому косметические средства, в состав которых входит гиалуроновая кислота, очень эффективны. Также большую роль в лечении сухой кожи принимает коллаген. Этим веществом заполнено межклеточное пространство кожи, он способен удерживать огромное количество воды, которое превышает его вес в 30 раз.
Пленкообразующие хумеканты
К пленкообразующим хумекантам относят глицерин, жиры, воск и минеральные масла. Они образуют на поверхности кожи защитную пленку и препятствуют таким образом чрезмерному испарению влаги. Самым сильным из пленкообразующих хумекантов можно назвать глицерин, но он не только хорошо удерживает влагу, а еще стимулирует процесс создания молодых клеток кожи. Большое количество новых клеток поддерживает водный баланс во всех слоях кожи человека.
Также особыми свойствами обладает шестиатомный спирт сорбит, который не только отлично увлажняет кожу, но и образует пленку, что препятствует испарению влаги.
Еще одним популярным средством для борьбы с сухой кожей является линолевая кислота, которая помимо создания водонепроницаемой пленки регулирует проницаемость эпидермиса.
При обнаружении симптомов сухой кожи тела, обратитесь к дерматологу, потому что причиной этого заболевания могут быть более сложные и опасные болезни.
Улучшение гидратации кожи

Бороться с дегидрацией кожи лица помогает целый ряд косметологических процедур. Наиболее распространенными из них являются уходовые процедуры (очищение, маски, массажи лица), а также процедуры более глубокого воздействия: пилинги, плазмотерапия PRP, мезотерапия, биорепарация и биоревитализация.
Выбор оптимального способа осуществляется косметологом совместно с пациентом исходя из клинической картины на предварительном приеме.
Мезотерапия лица – это микроинъекции лекарственного препарата на основе гиалуроновой кислоты в виде индивидуально подобранных коктейлей, которые вводятся в средний слой кожи. В такие коктейли могут включаться минералы и витамины, экстракты целебных растений, аминокислоты и другие вещества.
Мезотерапия действует изнутри и способствует активному запуску процессов регенерации и гидратации кожи. В результате чего происходит ее омоложение, улучшается цвет лица, кожа становится более эластичной, овал лица становится более четким.
Биоревитализация — это инъекции препаратов на основе натурального антиоксиданта — гиалуроновой кислоты. Врач вводит пациенту гиалуроновую кислоту с помощью микроинъекций, восполняя ее дефицит. Притягивая и удерживая молекулы воды, гиалуроновая кислота насыщает кожу влагой, в результате чего она становится более гладкой и сияющей, разглаживаются морщины. Более того — процедура стимулирует собственный синтез кислоты, коллагена и эластина, влияет на активность фибробластов, благодаря чему эффект не проходит через неделю или две, а держится до 6-8 месяцев в зависимости от индивидуальных особенностей пациента.
Биорепарация представляет собой новейшую методику омоложения лица, шеи, декольте (а также других участков тела) благодаря внутрикожному введению препаратов биосинтезированной гиалуроновой кислоты в комплексе с витаминами, минералами, пептидами и аминокислотами. Преимуществом модифицированного препарата является то, что он менее чувствителен к ферменту, разрушающему гиалуроновую кислоту (гиалуронидазе), а значит, эффект длится гораздо дольше. К тому же в состав препаратов для биорепарации входят витаминно-минеральный комплекс, аминокислоты и пептидные соединения, которые стимулируют выработку коллагена и создают запас питательных веществ.
Методы увлажнения кожи
Сухая кожа требует, прежде всего, достаточного увлажнения и защиты от внешних раздражителей, которые способны причинить ей вред. В состав увлажняющих средств для сухой кожи в обязательном порядке включаются специальные вещества – хумектанты (гидратанты), обеспечивающие нормальный уровень влаги. По механизму своего действия хумектанты бывают пленкообразующими и гигроскопичными.
К пленкообразующим хумектантам относятся глицерин, воски, минеральные масла и жиры. Образуя на поверхности кожи водонепроницаемую пленку, они способствуют удержанию влаги в коже и препятствуют ее испарению. Среди гидратантов этой группы особо можно выделить глицерин – природный трехатомный спирт, шестиатомный спирт сорбит и линоленовую и линолевую кислоты.
Благодаря своей способности удерживать жидкость, глицерин многие десятилетия используется в рецептуре косметических средств. Не так давно американскими учеными было открыто еще одно свойство глицерина – способность подавать сигнал и стимулировать процесс созревания молодых клеток кожи. Обновление клеток поддерживает нормальный уровень увлажненности и предотвращает сухость кожи.
Относящийся к этой же группе шестиатомный спирт сорбит, также обладает свойствами гигроскопичности. Он увлажняет кожу, а также значительно улучшает текстуру увлажняющих кремов, масок и других косметических изделий, придавая им пластичность, мягкость и бархатистость. Линоленовая кислота способна не только образовывать гидрофильную пленку на поверхности кожи, но и регулировать барьерную проницаемость эпидермиса. Линолевая кислота необходима как для создания водонепроницаемого липидного барьера, так и для регуляции местного иммунитета кожи.
Группа гигроскопичных хумектантов включает в себя мочевину, гиалуроновую, пирролидонкарбоновую и молочную кислоты, коллаген. Молекулы этих родственных коже веществ связывают воду и удерживают ее в коже. Они способны восстанавливать в эпидермисе уровень натуральногоувлажняющего фактора (natural moisturizing factor – NMF). Среди данной группы самой высокой гигроскопичностью обладает гиалуроновая кислота, один грамм которой переводит в гелеобразное состояние один литр воды. В косметической промышленности используется гиалуроновая кислота, добываемая их петушиных гребней и кожи акул.
Коллаген (греч. – клееродный), присутствующий в межклеточном пространстве и клетках кожи, способен поглощать и удерживать количество воды, в 30 раз превышающее его собственный вес. В косметологической индустрии широко используется способность коллагена к впитыванию влаги.
Выбирая увлажняющие средства для сухой кожи, обращайте внимание на их состав и наличие в них выше перечисленных ингредиентов. Наилучшим способом борьбы с сухостью кожи лица и тела является разработка индивидуальной комплексной программы увлажнения, включающей в себя советы по питанию и уходу за кожей, соответствующие кремы, маски и процедуры. Проблема сухости кожи должна решаться специалистами-дерматокосметологами с учетом степени дегидратации кожи, сезонности, возраста и других индивидуальных особенностей. Сегодня это можно сделать с достижением хорошего косметического результата, продлив молодость и здоровье коже лица и тела.
Причины ксероза кожи у детей и взрослых
Основные причины ксероза. Тонкая кожа.
-
Недостаток витамина А.
-
Влияние неблагоприятных факторов (солнце, солярий, ветер, мороз).
-
Длительное воздействие горячей воды.
-
Использование мыла для очищения кожи.
-
Неправильный подбор косметических средств.
-
Применение некоторых лекарственных препаратов (ретиноиды, гормональные средства).
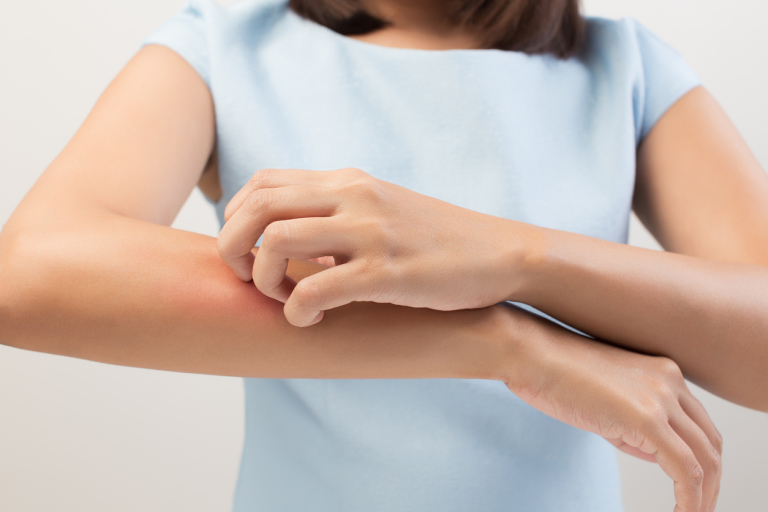
Зуд – один из признаков ксероза © Getty Images
Также ксероз может свидетельствовать о наличии дерматологического или общего заболевания, например:
-
ихтиоза (у младенцев и детей);
-
атопического дерматита (у детей);
-
фолликулярного кератоза;
-
псориаза;
-
диабета;
-
онкологических заболеваний;
-
гипотиреоза.
Ксероз у младенцев
Пересохшая кожа у новорождённых – не патологический признак. Это объясняется тем, что первое время после рождения сальный эпидермический слой малыша не функционирует. Дискомфортное ощущение пройдёт самостоятельно, без применения дополнительных средств, после того, как организм адаптируется к изменившейся среде. Также обезвоживание у детей может быть связанно с искусственным питанием, ранним прикормом или неправильным рационом женщины в период вынашивания, кормления грудью. Повышенная жёсткость воды, частые купания влияют на эластичность кожного покрова.
Пересыхание тела часто сигнализирует о возникших проблемах, болезнях кишечного тракта. Исключив возможные заболевания, нужно бороться с обезвоживанием эпидермиса у ребёнка. Кожа в первые дни жизни очень чувствительна, легко образует трещины, шелушения, покраснения и зуд. Это причиняет дискомфорт малышу, мешает спокойному сну.
Пересохшие ступни, подошвы у грудного ребёнка могут стать причиной проникновения в организм различных инфекций и бактерий, развития воспалительных процессов. Недостаточно тщательный уход за ножками ребёнка приводит к образованию дерматита и крапивницы. Поэтому после каждого купания нужно наносить на тело младенца специальный увлажняющий крем и делать массаж ножек.
Пигментная ксеродерма.
По данным статистических исследований, которые проводит дерматология, пигментная ксеродерма встречается в среднем с частотой 1 случай на 250 тыс. человек. Наиболее высокая заболеваемость отмечается среди населения стран Среднего Востока и Средиземноморского побережья Африки. Пигментной ксеродермой заболевают оба пола, однако некоторые дерматологи отмечают, что среди девочек болезнь встречается чаще. Заболевание часто носит семейный характер и наблюдается при близкородственных браках.

Различают 2 генотипа пигментной ксеродермы: передающийся аутосомно-доминантным путем и аутосомно-рецессивным. В основе заболевания лежит генетически обусловленная недостаточность ферментов УФ-эндонуклеазы и полимеразы-1, которые отвечают за восстановление ДНК после ее повреждения УФ-лучами. В связи с этим у больных после пребывания в условиях повышенной солнечной радиации развиваются поражения кожи и глаз. У некоторых гетерозиготных носителей гена наблюдаются стертые формы пигментной ксеродермы в виде различных пигментных нарушений.
Наиболее часто (в 75% случаев) начало пигментной ксеродермы приходится на первые 6-12 месяцев жизни. Заболевание проявляется весной или летом, как только ребенок попадает под интенсивное воздействие солнечных лучей. В отдельных случаях начальные проявления пигментной ксеродермы наблюдались у пациентов в возрасте 14-35 лет и даже на 65-ом году жизни.
В течении пигментной ксеродермы выделяют 5 переходящих одна в другую стадий: зритематозную, стадию гиперпигментаций, атрофическую, гиперкератическую и стадию злокачественных опухолей.
Эритематозная стадия характеризуется воспалительными изменениями кожи на участках, подвергшихся воздействию ультрафиолета. В таких областях кожного покрова появляются покраснение, отек, мелкие пузырьки и пузыри. После разрешения элементов первой стадии на коже остаются коричневые, желтоватые или бурые пигментные пятна, похожие на веснушки (стадия гиперпигментаций).
Последующие облучения кожи у пациентов с пигментной ксеродермой ведут к новым воспалительным и пигментным изменениям кожи, что вызывает развитие атрофических процессов. Заболевание переходит в атрофическую стадию, для которой характерны истончение и сухость кожи, образование трещин и рубцов. Кожа натянута и не собирается в складки. Отмечается уменьшение рта (микротомия), атрезия отверстия рта и носа, истончение кончика носа и ушей.
Гиперкератическая стадия проявляется развитием в очагах пораженной кожи бородавчатых разрастаний, папиллом, кератом, фибром. Стадия злокачественных опухолей наблюдается, как правило, спустя 10-15 лет от начала пигментной ксеродермы. Но иногда злокачественные новообразования появляются в первые годы заболевания. К злокачественным опухолям, встречающимся при пигментной ксеродерме, относятся базалиомы, меланомы, эндотелиомы, саркомы, трихоэпителиомы, ангиосаркомы. Они характеризуются быстрым метастазированием во внутренние органы, приводящим заболевание к летальному исходу.
В 80-85% случаев пигментной ксеродермы наблюдаются поражения глаз в виде конъюнктивита, кератита, гиперпигментации и атрофии радужки и роговицы, приводящих к понижению зрения. На коже век появляются телеангиэктазии, гиперкератозы, дисхромии и опухолевые процессы. Нередко пигментная ксеродерма сочетается с дистрофическими изменениями тканей: дистрофией зубов, синдактилией, врожденной алопецией, отставанием в росте. Пигментная ксеродерма, сопровождающаяся умственной отсталостью ребенка, выделена как отдельная клиническая форма — синдром де Санктиса-Какионе.
Специфический метод диагностики пигментной ксеродермы проводится при помощи монохроматора и заключается в выявлении повышенной чувствительности кожного покрова к воздействию ультрафиолета.
Для уточнения диагноза дерматолог назначает биопсию пораженного участка кожи. Последующее гистологическое исследование в ранней стадии заболевания определяет гиперкератоз, отек и воспалительную инфильтрацию дермы, истончение росткового слоя, пигментацию базального слоя. В атрофической и гиперкератической стадии наблюдается атрофия эпидермиса, дегенеративные изменения коллагеновых и эластических волокон. В стадии злокачественных опухолей — атипические клетки и гистологическая картина рака кожи.
Пациентам следует избегать воздействия УФ-лучей: носить шляпы с большими полями и вуали, применять солнцезащитные крема и мази, использовать пудры с танином. Медикаментозное лечение пигментной ксеродермы в основном симптоматическое и, к сожалению, малоэффективно. Применяют ароматические ретиноиды, токоферол, хингамин. При развитии злокачественных процессов дополнительно назначают проспидин, пиридоксин, тиамин, цианокобаламин. Папилломатозные и бородавчатые разрастания удаляют хирургически, путем криодеструкции, электрокоагуляции или удаления лазером
Диагностика заболевания-синдром сухого глаза. Лечение.
Диагностический процесс в отношении пациентов с ССГ осуществляется в традиционной последовательности. Первичный офтальмологический осмотр пациентов на начальном этапе включает следующие элементы.
- Целенаправленный расспрос больного, в том числе выяснение анамнеза заболевания и возможной связи его с профессиональной деятельностью обследуемого.
- Стандартный осмотр органа зрения, но с «прицельной» биомикроскопией роговицы (Nidek, Paradigm), конъюнктивы и свободных краев век, в том числе с использованием флуоресцеина натрия 0,1%.
При обнаружении признаков ССГ производится уже уточняющее обследование, включающее три этапа.
- Дополнительная «прицельная» биомикроскопия (Nidek, Paradigm) переднего сегмента глазного яблока с использованием различных витальных красителей.
- Функциональное обследование (определение стабильности СП, исследование суммарной и основной слезопродукции).
- Постановка проб, направленных на диагностику патологических изменений, ассоциированных с ССГ.
Первичный офтальмологический осмотр пациентов производится по общепринятым правилам. Большее внимание следует уделять жалобам, которые в ряде случаев прямо или косвенно свидетельствуют о ксеротических изменениях со стороны тканей глаза. Необходим также целенаправленный сбор анамнестических данных, касающихся общего статуса, перенесенных заболеваний, травм и операций, получаемого лечения, профессиональной деятельности обследуемого.
При биомикроскопии роговицы и конъюнктивы следует иметь в виду, что признаки ССГ зачастую маскируются симптомами других глазных заболеваний, в частности дегенеративного или воспалительного характера. Для их дифференциации S.C.G.Tseng (1994) предложил достаточно простое правило: если подозрительные на ксероз изменения локализуются в так называемой экспонируемой зоне поверхности глазного яблока, то они связаны с ССГ; когда же участки патологии захватывают и неэкспонированную зону роговицы и конъюнктивы, природа их скорее не ксеротическая.
Существенно повышают возможности биомикроскопии витальные красители: флуоресцеин натрия 0,1%, бенгальский розовый 3% или лиссаминовый зеленый 1%, позволяющие получать различные взаимодополняющие сведения.
Наличие начальных, а тем более явных признаков ССГ является показанием для постановки функциональных проб, призванных оценить состояние слезопродукции и прочность прекорнеальной СП.
Обследование пациента с подозрением на ССГ следует начинать с оценки стабильности СП. Поскольку результаты используемой для этого пробы по Норну (1969) в значительной мере зависят от «инвазивности» предшествующих манипуляций в конъюнктивальной полости, то они должны быть полностью исключены. Вместе с тем исследованиями Л. С. Бира и др. (2001) установлено, что наиболее достоверные результаты оценки стабильности СП получают при использовании микрообъемов (6–7 мкл) флуоресцеина натрия 0,1%. При этом их влияние на стабильность СП становится минимальным, в отличие от целой капли (30–40 мкл) диагностикума, использующейся в методике Норна.
Следующий этап функционального исследования заключается в оценке состояния суммарной (основной и рефлекторной) слезопродукции в каждом глазу пациента. В связи с тем что недостаточность одного компонента секреции слезы часто компенсируется избытком другого (как правило, дефицит основной слезопродукции — рефлекторной гиперсекрецией), объем суммарной продукции слезы может и не снижаться, а иногда даже повышается. В силу указанных обстоятельств необходимо разграничить доли каждого компонента секреции слезы, а не завершать исследование, ограничившись измерением только суммарной слезопродукции, как это принято в практике большинства врачей. В указанных целях следует сначала измерить количество суммарной, а затем основной слезопродукции, а далее уже вычислить величину рефлекторной секреции слезы. Нужно отметить, что у пациентов с легкой формой ССГ, в клинической картине которого преобладают микропризнаки роговично-конъюнктивального ксероза на фоне гиперлакримии, проводить такие исследования нецелесообразно. Общепринятая и широко распространенная сейчас клиническая проба, характеризующая состояние суммарной слезопродукции, была предложена Ширмером. В целях исследования основной слезопродукции следует обратиться к пробе по Джонсу (1966), которая аналогична пробе Ширмера, но включает в себя предварительную инстилляционную анестезию.
Важную дополнительную информацию о состоянии слезопродукции позволяет дать исследование скорости секреции слезы. Разработанная В. В. Бржеским и соавторами методика основана на определении времени смачивания отрезка гидрофильной (поливиниловой, хлопчатобумажной и др.) нити, помещенной одним концом за нижнее веко обследуемого. Применение местных анестетиков или, наоборот, раздражающих веществ позволяет избирательно оценивать скорость основной или рефлекторной слезопродукции.
В целом арсенал диагностических методов, позволяющих получать разносторонние сведения о патогенезе, клиническом течении и особенностях функциональных расстройств у больных с ССГ в каждом конкретном случае, достаточно велик. Однако рациональный выбор этих методов в сочетании с правильным анализом их результатов неосуществим без соответствующего оснащения.
Лечение больных с синдромом сухого глаза представляет весьма сложную и все еще достаточно далекую от оптимального решения задачу. Оно включает использование как консервативных, так и оперативных методов. Наиболее широкое употребление получили так называемые препараты искусственной слезы (слеза натуральная, видисик, корнерегель, лакривит, офтагель, солкосерил), включающие в качестве основы гидрофильные полимеры. Закапанная в конъюнктивальную полость искусственная слеза образует на поверхности глазного яблока достаточно стабильную пленку, включающую в себя и компоненты слезы больного, если ее продукция еще сохранена. Кроме того, повышенная вязкость препаратов препятствует быстрому оттоку жидкости из конъюнктивальной полости, что также является благоприятным фактором.
Препараты, применяемые для закапывания при лечении ССГ, должны соответствовать следующим характеристикам:
- физиологическое значение pH должно быть приближено к 7,2–7,4;
- оптимальная вязкость;
- бесцветность и прозрачность.
При выборе препарата нужно ориентироваться на исходные показатели стабильности СП и субъективные ощущения пациента при пробных четырехкратных инстилляциях сравниваемых лекарственных средств. В дальнейшем оптимальный для каждого конкретного больного препарат (или комбинацию препаратов) закапывают с частотой, определяющейся временем возобновления дискомфорта за веками глаза. Более подробно схемы проведения медикаментозной терапии лечения представлены в таблице.
В настоящее время среди препаратов, разрешенных к применению в России, наиболее эффективны офтагель, слеза натуральная, видисик и корнерегель.
С давних времен применяются капли искусственной слезы. Среди большого числа зарегистрированных в России глазных капель искусственной слезы наибольшее распространение и признание получила слеза натуральная. Действующей субстанцией этого препарата является оригинальная композиция — дуасорб, водорастворимая полимерная система, которая в сочетании с естественной слезной жидкостью глаза улучшает состояние слезной пленки. Схема применения подбирается в каждом случае индивидуально. Слеза натуральная закапывается от 3 до 8 раз в день. Больной может отдать предпочтение комбинации глазных капель, например слеза натуральная (2–3 раза) и какая-либо гелевая композиция (2 раза). Побочным эффектом данного препарата является снижение качества и количества собственной слезной жидкости, но только при длительном применении.
Большой интерес среди используемых в настоящее время фармакологических средств вызывают препараты, содержащие карбомер. На отечественном рынке таким средством является препарат офтагель. Данный препарат представляет собой глазной гель, содержащий в качестве основного компонента карбомер 974Р в количестве 2,5 мг/г. Вспомогательные компоненты: бензалкония хлорид, сорбитол, лизина моногидрат, натрия ацетат, поливиниловый спирт и вода. Карбомер, входящий в состав препарата, представляет собой высокомолекулярное соединение, с помощью которого обеспечиваются длительное и прочное соединение с роговицей, а также увеличение вязкости слезы, утолщение муцинового и водных слоев слезной пленки. Контакт карбомера с роговицей длится до 45 мин. К положительным свойствам препарата можно отнести его способность пролонгировать всасывание других глазных препаратов при одновременном их применении. Во время лечения не рекомендуется носить мягкие контактные линзы. Жесткие контактные линзы следует накладывать не ранее чем через 15 мин после закапывания офтагеля. Он хорошо переносится, из побочных эффектов было отмечено легкое затуманивание зрения в течение 1–5 мин после закапывания.
Также к наиболее широко использующимся препаратам искусственной слезы повышенной вязкости относится видисик — гидрогель, способный длительно удерживаться на поверхности роговицы и конъюнктивы за счет высокой вязкости. Положительный эффект после закапывания обеспечивается свойством геля благодаря миганию век переходить из гелеобразного состояния в жидкое. После периода покоя структура геля вновь приобретает исходное состояние (так называемое тиксотропное свойство, которым обладает именно видисик). После закапывания геля практически полностью исчезают неприятные ощущения в глазу, при кератопатии ускоряется эпителизация роговицы. Доказано, что видисик удерживается в прекорнеальной слезной пленке в 7 раз дольше, чем обычные заменители слезы, и не обладает аллергенными свойствами. Назначение видисика на ночь позволяет избегать закладывания мазей для защиты роговицы. Но при длительном и постоянном использовании препарата может наблюдаться снижение продукции собственной слезы.
Одним из препаратов выбора при сухих кератоконъюнктивитах и дистрофических изменениях роговицы является корнерегель — стерильный гель с повышенной вязкостью, что способствует его длительному контакту с роговицей и конъюнктивой. Гель хорошо переносится больными, не вызывает ухудшение зрения. Помимо слезозамещающего действия, корнерегель обладает и лечебным свойством, повышая способность роговицы к реэпителизации. Высокая вязкость корнерегеля позволяет ограничиваться одной, максимум двумя инстилляциями в день. Также к положительным свойствам данного препарата следует отнести экономическую эффективность, что является актуальным для пациентов с хронической формой заболевания. Расчеты, проведенные С. Ю. Голубевым и А. В. Куроедовым [8], показали, что при длительном применении слезозамещающих жидкостей более экономичным для больного является видисик. Среди стимуляторов репаративных процессов роговицы наибольших расходов потребовало использование солкосерила и актовегина, а корнерегель оказался значительно экономичнее.
Одно из новых и очень важных направлений в лечении больных с ССГ предусматривает создание временных или постоянных условий для сокращения оттока слезной жидкости из конъюнктивальной полости. Эта задача решается сейчас с помощью различных средств, в том числе чисто хирургических. Наибольшее распространение получила полимерная обтурация слезоотводящих путей. Эта процедура показана больным с выраженным снижением основной слезопродукции (результат пробы по Ширмеру — менее 5 мм, по Джонсу — 2 мм и ниже) или с тяжелыми изменениями роговицы (ее истончение или изъязвление, нитчатый кератит). В последнем случае окклюзия необходима даже при незначительном снижении основной секреции слезы (результат пробы по Джонсу — 8 мм и ниже).
Существует несколько моделей долгосрочных полимерных обтураторов слезоотводящих путей, среди которых наибольшее распространение получили две: пробочки-обтураторы слезных точек и обтураторы слезных канальцев.
С целью оценки эффективности планируемой долгосрочной обтурации слезоотводящих путей некоторые специалисты рекомендуют первоначально вводить в оба слезных канальца коллагеновые обтураторы, которые самостоятельно рассасываются через 4–7 дней. Если в течение этого срока отмечается заметный клинический эффект, в них вводят те же изделия, но уже из нерассасывающегося силикона (сначала в верхний слезный каналец, а при недостаточном эффекте — и в нижний).
Также весьма эффективной и относительно малотравматичной является операция покрытия слезной точки свободным конъюнктивальным лоскутом (Мурубу, 1996–2001). Последний заимствуют у бульбарной конъюнктивы или отсепаровывают от ресничного края века. Полученные результаты свидетельствуют о том, что достигаемый при этом эффект сравним с полимерной окклюзией слезных канальцев.
В заключение следует указать на то, что, несмотря на кажущееся многообразие методов лечения больных с синдромом сухого глаза, рассмотренная проблема все еще до конца не решена. Необходим дальнейший поиск новых, более действенных лечебных средств, ориентированных на компенсацию нарушений слезопродукции и стабильности слезной пленки.
Источники:
- https://kseroz.ru/
- https://www.lvrach.ru/2011/09/11154134
- https://onko.guru/termin/kseroz.html
- https://ilive.com.ua/health/suhost-kozhi_105800i15999.html
- https://medicina.dobro-est.com/kseroz-kozhi-kserodermiya-prichinyi-simptomyi-i-lechenie-kseroza-kozhi.html
- https://www.dermatit.net/kseroz/
- https://www.ru.eucerin.ua/about-skin/indications/xerosis
- https://online-diagnos.ru/illness/d/kseroz-kozhi
- https://IDermatolog.ru/obshhie/kseroz-kozhi-prichiny-i-lechenie.html
- http://nashdermatolog.ru/boleznikozhi/nasledstvennye-zabolevaniya/kserodermiya.html
- https://www.euroonco.ru/oncodermatology/pigmentnaya-kseroderma
- https://solaclinica.ru/driablost-kozi/syhaja-koza
- https://mediccare.ru/kseroz-kozhi-kserodermiya-prichiny-simptomy-i-lechenie-kseroza-kozhi.html
- https://www.mosmedportal.ru/illness/sukhost-kozhi/
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_cosmetology/dry_skin
- https://skin.ru/article/chto-takoe-kseroz/
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_dermatologia/xeroderma-pigmentosum
- https://www.lvrach.ru/2004/07/4531533
